В материале анестезиолога-реаниматолога, специалиста по респираторной поддержке Александры Левонтин рассказывается о критических ситуациях, которые могут произойти с ребенком, болеющим спинальной амиотрофией. В первую очередь, это касается детей с первым типом СМА.
Сам ролик можно посмотреть в разделе «Библиотека» по ссылке.
Чтобы предотвратить острую дыхательную недостаточность, всегда нужно помнить про правила перемещения и укладки ребенка, правила кормления. В 90% случаев остановка дыхания и проблемы с дыханием у детей со СМА возникают из-за аспирации, т.е. из-за попадания инородного тела в верхние дыхательные пути. Это может быть еда, если вы резко переместили ребенка, который только что поел, или мокрота, если слюна или слизь не могут оттекать. Поэтому очень важно помнить эти правила: безопасное положение для ребенка со СМА – это положение на боку или полубоком.

При перемещениях всегда нужно контролировать положение головы ребенка. Для этого необходимо фиксировать голову и шею пальцами руки, упираясь в теменные бугры, подводить руку под спину и перемещать ребенка в ровном, горизонтальном, положении, не переразгибая его шею.
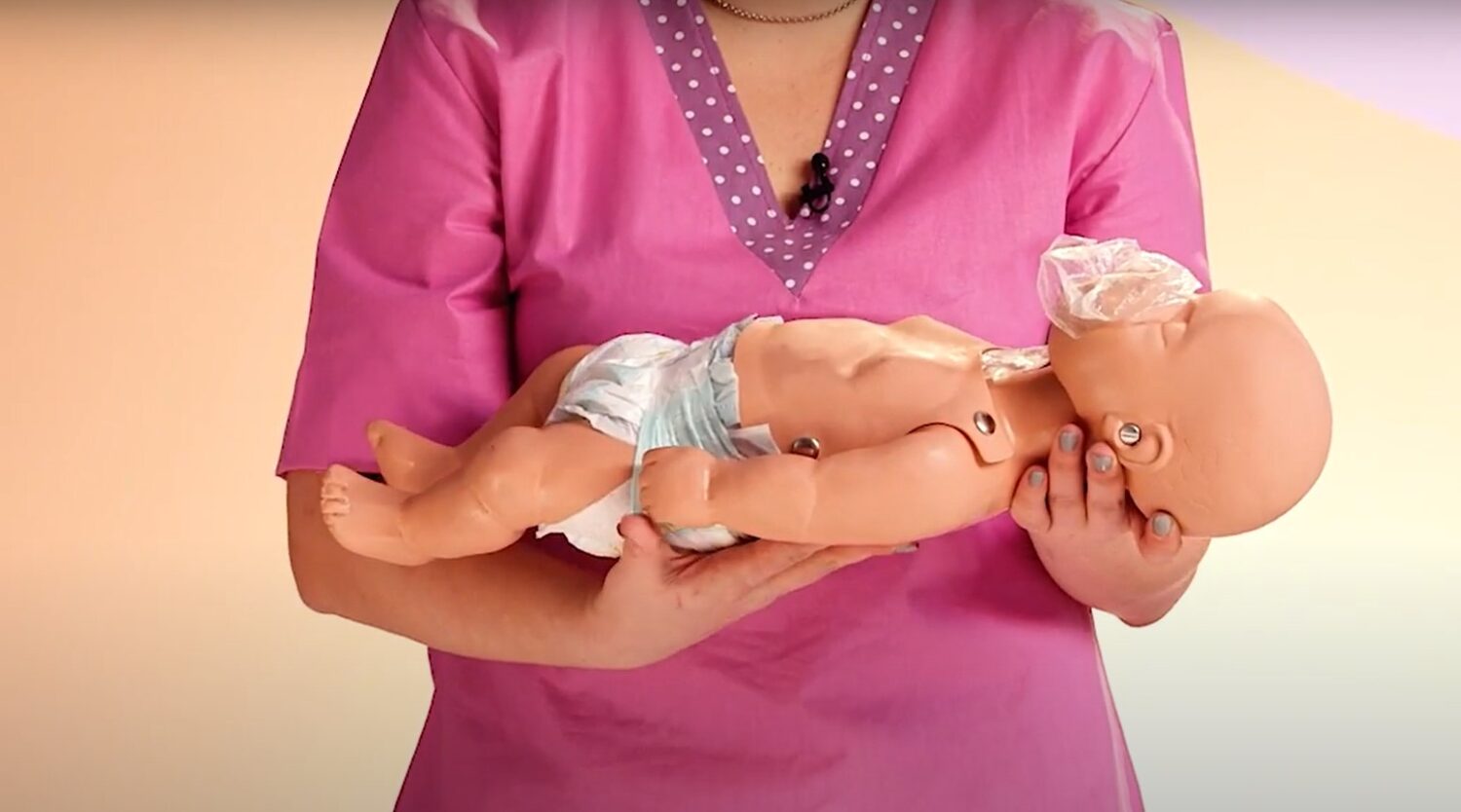
Если вы хотите взять ребенка на руки и прижать к себе, помните, что его голова должна быть повернута вбок и чуть-чуть свешена, чтобы слюна и мокрота могли беспрепятственно вытекать.
К сожалению, даже если вы следуете этим правилам, нет стопроцентной гарантии, что экстренная ситуация не случится.
И даже если у ребенка СМА 2-го и даже 3-го типа, надо понимать, что постепенно мышцы его дыхательной мускулатуры слабеют, ребенок не может полноценно откашляться. Поэтому во время кормления он может поперхнуться едой.
Остановка дыхания может быть молниеносной. Но ей может и предшествовать респираторный дистресс-синдром. Как это проявляется у ребенка? В первую очередь, включается дополнительная мускулатура: раздуваются крылья носа, втягиваются уступчивые места грудной клетки, надключичных областей, межреберных промежутков; может наблюдаться так называемое парадоксальное дыхание, когда грудная клетка делает вдох, а живот, наоборот, втягивается и, наоборот, живот раздувается, а грудная клетка втягивается; шумное дыхание.
Что делать в этой ситуации?
У вас под рукой всегда должен быть аспиратор и мешок Амбу, чтобы оказать ребенку экстренную помощь.
Если вам показалось, что ваш ребенок начал как-то странно дышать или чем-то поперхнулся, в первую очередь, нужно положить его в безопасное положение — на бок. Или если он сидит в стульчике, нужно постараться сразу очистить его дыхательные пути, совершив кашлевой маневр. Если ребенок старше года, можно также надавить кулаком в эпигастральную область. У ребенка до года это делать не рекомендуется, так как есть большой риск повредить внутренние органы.
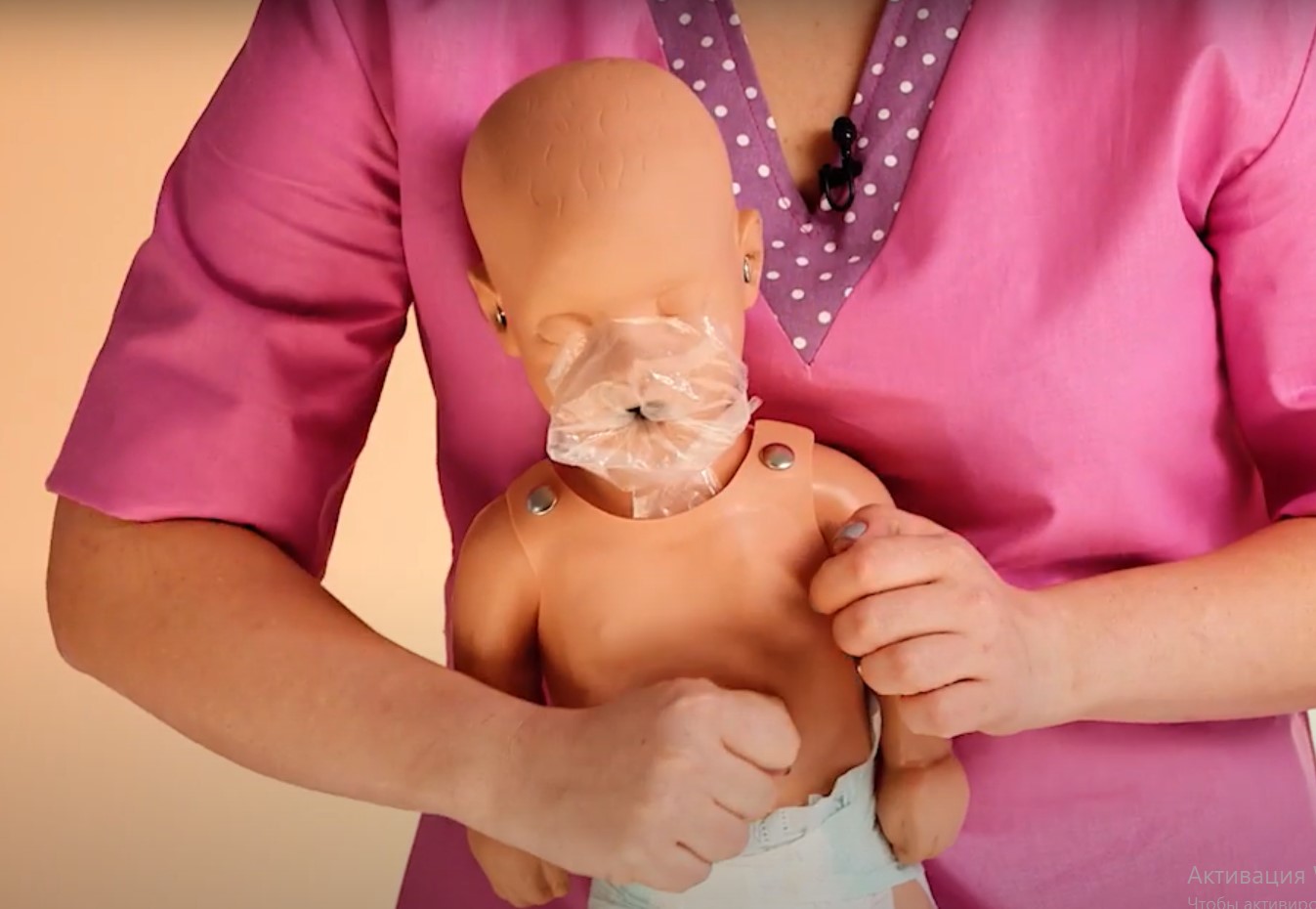
Если ребенок весит менее 10 кг, и вы можете его поднять, — уложите его на свою руку головой вниз, затем ударьте по спине по направлению к шее, чтобы попытаться выбить то, что застряло в дыхательных путях.

Если это не помогло, мы кладем ребенка на спину, запрокидываем голову, с помощью большого пальца, опираясь на подбородок, открываем ему рот и производим санацию с помощью электроаспиратора. После этого слушаем: есть ли у ребенка дыхание. Если дыхание отсутствует, и ребенок начинает синеть, нужно вызвать скорую помощь (или попросить кого-то, кто оказался рядом, это сделать) и приступить к реанимации: к искусственному дыханию с помощью мешка Амбу.
По всем международным протоколам оказание первой помощи детям начинают именно с искусственного дыхания, потому что в 90% случаев экстренная ситуация возникает из-за состояния острой гипоксии, т.е. когда дыхания нет, и в кровь не попадает кислород. Чтобы не допустить остановки сердца и кровообращения, нужно начать выполнять компрессии с помощью мешка Амбу.
Алгоритм точно такой же, как при дыхательной гимнастике, с той лишь разницей, что при реанимации, естественно, не нужно дожидаться самостоятельного вдоха. Вы прикладываете маску к носу, прижимаете ее большим пальцем, ротовую часть маски прикладываете к нижней челюсти, прижимаете ее указательным пальцем, другими тремя пальцами выдвигаете челюсть вперед, фиксируете голову и разгибаете шею.

Проводите 5 нажатий – 5 резких вдохов. После этого отнимаете маску от лица ребенка, смотрите и слушаете, восстановилось ли самостоятельное дыхание, производите санацию.
Если ребенок не пришел в себя и не подает признаков жизни, дыхание не восстанавливается, нужно попытаться нащупать пульс. У маленького ребенка пульс можно прощупать под соском с левой стороны — там, где располагается верхушка сердца, и должен ощущаться сердечный толчок. Также пульс можно прощупать на шее, поставив пальцы в центр шеи и спустившись пальцами по трахее в ложбинку. Если в течение 5 секунд вы не почувствовали ни одного удара сердца, не тратьте время на поиски пульса, а приступайте к непрямому массажу сердца.
У маленьких детей (до года) непрямой массаж сердца проводится двумя пальцами. Вы располагаете пальцы примерно на сантиметр ниже сосков, на грудине, и, выпрямив руки в локтях, надавливаете на грудную клетку.

Если ребенок старше, можно проводить компрессии (надавливания) либо одной рукой, располагая пальцы на грудине, либо, если ребенок уже большой, двумя руками, также располагая пальцы на грудине.
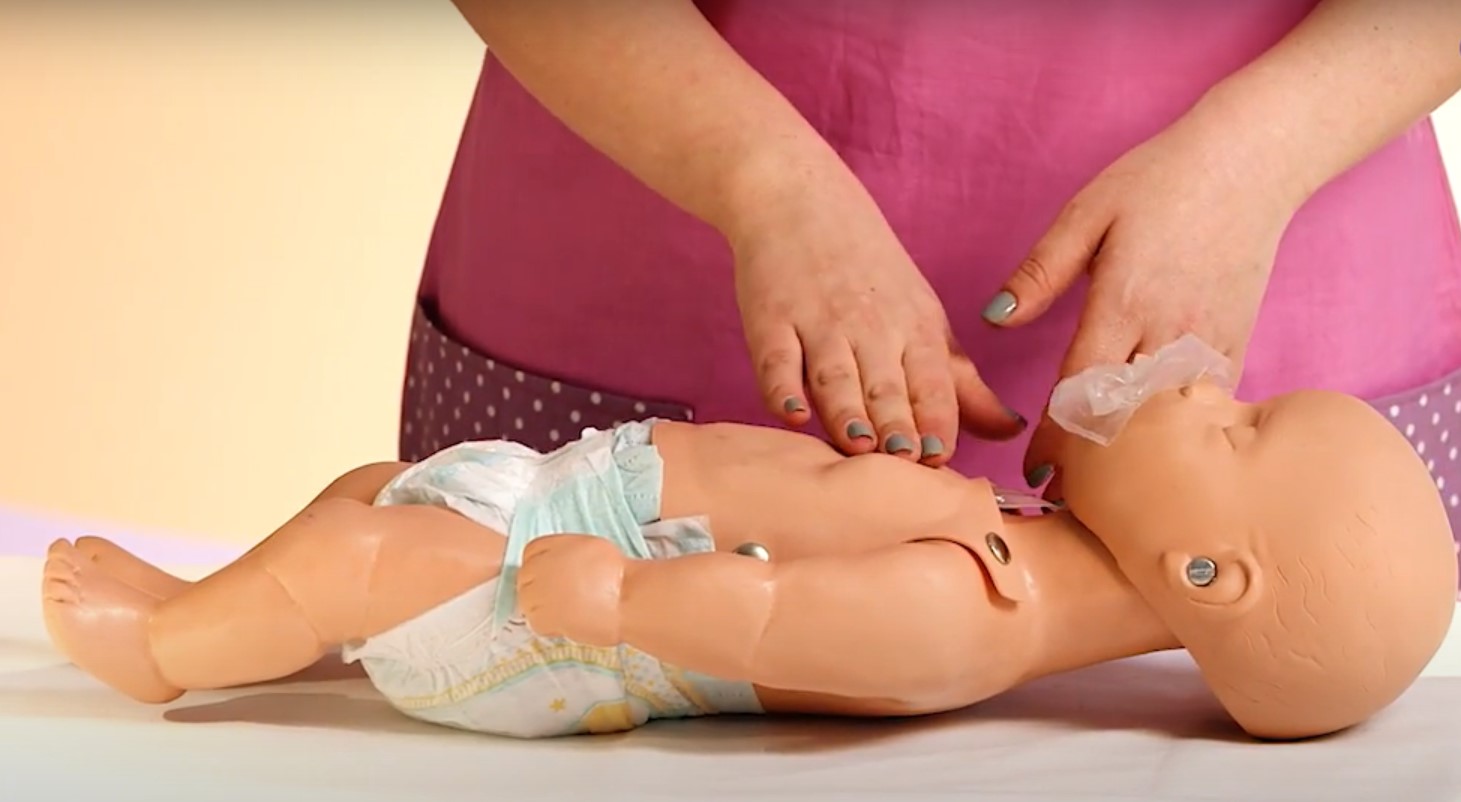
Глубина компрессии — от 1,5 до 2 см. Но в экстренной ситуации человек, который делает массаж сердца в первый раз, определить глубину компрессии не сможет. Если вы проводите компрессии одной рукой, достаточно вернуть пальцы туда, где должна проходить сонная артерия, и посмотреть: в тот момент, когда вы делаете компрессию, чувствуете ли вы пульсовую волну. Если это происходит, значит движения эффективны.
Соотношения вдоха к компрессиям должно быть 1 к 15: один вдох (мешком Амбу) – 15 компрессий. Можно считать вслух. Ничего страшного, если вы собьетесь со счета, продолжайте делать массаж сердца до приезда скорой медицинской помощи.
В комплекте к мешку Амбу есть резервуар для дополнительной подачи кислорода. Если остановка дыхания у ребенка произошла дома, и у вас есть кислородный концентратор, то к мешку Амбу можно подсоединить этот резервуар и через него подключить линию от концентратора кислорода. Тогда во вдыхаемом ребенком воздухе будет больше фракций кислорода, что поможет быстрее справиться с гипоксией.

Что делать, если вы приложили маску к лицу, нажимаете на мешок Амбу, а воздух не проходит? Причин может быть несколько.
Первая: вы не разогнули шею (не откинули голову) ребенку, поэтому воздух не может пройти — дыхательные пути перекрыты корнем языка.
Вторая причина: вы негерметично прижали маску. Если маска прижата негерметично, под своей ладонью вы почувствуете сброс воздуха.
Третья причина: что-то настолько плотно закупорило дыхательные пути, что вы просто не можете протолкнуть туда воздух. В этой ситуации нужно попробовать еще раз сделать кашлевой маневр, провести санацию. Если после этого воздух все равно не проходит, вам придется закрыть клапан безопасности на мешке Амбу и провести искусственное дыхание с закрытым клапаном.

В разных моделях мешка Амбу клапан безопасности перекрывается по-разному. Где-то он закрывается с помощью закручивания по резьбе и надавливания на клапан. Где-то – с помощью переключателя. Закрыв клапан безопасности, вы создадите большое давление, что, возможно, приведет к баротравме. Но таким способом вы восстановите дыхание, протолкнув содержимое, закупорившее дыхательные пути, вниз. Впоследствии это, скорей всего, приведет к воспалительному процессу в легких, но ребенок останется жив.
Экстренная ситуация может произойти в любой момент, поэтому, повторюсь, очень важно, чтобы под рукой всегда был мешок Амбу и аспиратор. Чем быстрее вы окажете помощь ребенку, тем больше шансов, что его удастся спасти.
Материал подготовлен совместно с информационным проектом «Про паллиатив» фонда помощи хосписам «Вера» на основе видеозаписи «Помощь в экстренной ситуации: что делать, если ребенок не дышит. В помощь родителям» анестезиолога-реаниматолога, специалиста по респираторной поддержке Александры Левонтин.
Благодарим волонтеров за помощь в подготовке материала.
Эта статья для медицинских работников. Мы не рекомендуем пациентам использовать данные из нее самостоятельно. За консультациями необходимо обратится к врачу. Информация, предоставленная в статье, может относиться к лекарственным препаратам, отпускаемым по рецепту.




