В статье рассказывается об особенностях желудочно-кишечного тракта у пациентов со СМА, а также об основных нарушениях ЖКТ и способах их лечения.
У пациентов со СМА трудности, связанные с особенностями их желудочно-кишечного тракта, делятся на две группы.
Трудности, связанные с жеванием и глотанием (дисфагия)
Поперхивания, отрыжка, сложности при глотании и пережевывании пищи, гиперсаливация: слабость мышц щек, губ, языка и глотки, недостаточный контроль головы; бульбарный синдром всегда присутствует у больных с тяжелыми формами СМА, он может быть причиной аспирационных пневмоний.
Дисфункция ЖКТ
Нарушения моторики ЖКТ: запоры, задержка эвакуации содержимого желудка, гастроэзофагеальный рефлюкс (ГЭР).
Все они связаны с основным заболеванием, которая приводит к атрофии мышц, отвечающих в том числе и за процесс приема и обработки пищи.
За два года в НИИ педиатрии им. академика Е. Вельтищева было обследовано порядка 117 человек со спинальной мышечной атрофией. Из них 50 человек жаловались на проблемы с ЖКТ. У 46% пришедших были запоры. У 38% детей был недостаток питания, у 10% – ожирение. У 25% была дисфункция билиарного тракта (нарушение протекания координированных двигательных процессов мышечных тканей желчного пузыря и желчных протоков).
Причины проблем ЖКТ у пациентов со СМА
По мнению авторов исследования, которое проводилось еще в 1992 году, у людей со спинальной мышечной атрофией кишечные проблемы связаны со слабостью гладких мышц и проблемами с частью вегетативной нервной системы, которые приводят к нарушениям моторики и гипоганглиозу – частой причине запоров.
В 2016 году проводились исследования на мышах с дефицитом белка SMN – основной причиной СМА. У них нашли запор, задержку опорожнения желудка, медленное переваривание пищи и снижение подвижности кишечника. Мыши «со СМА» весили значительно меньше здоровых сородичей и при этом имели непропорционально длинный кишечник, по которому очень долго проходила пища. Кроме того, у мышей со СМА было снижение плотности сосудов в тонком кишечнике, снижение подвижности, сильная потеря веса, диарея и увеличение воспаления в кишечнике.
Все эти проблемы ЖКТ могут встречаться у больных СМА.
Основные проблемы ЖКТ у пациентов со СМА
Запор
Запор – это самая частая проблема у детей со СМА, связанная с особенностями работы их желудочно-кишечного тракта. Он встречается почти у половины пациентов, которые жалуются на проблемы с ЖКТ.
Запор – это редкое, затрудненное, болезненное или неполное опорожнение кишечника каловыми массами различной степени плотности и диаметра, наблюдаемое в течение от двух недель до двух месяцев.
В таблице можно увидеть частоту стула у здоровых детей разного возраста.
Частота дефекаций у здоровых детей разного возраста
| Возраст | Число дефекаций в неделю | Число дефекаций в сутки |
| 0 — 3 месяца грудное вскармливание искусственное вскармливание | 5 — 40 5 — 20 | 2,9 2,0 |
| 6 — 12 месяцев | 5 — 28 | 1,8 |
| 1 — 3 года | 4 — 21 | 1,4 |
| 4 года и старше | 3 — 14 | 1,0 |
Clifford C., Gorodzinsky F. 2000
Причины запоров при СМА
У пациентов со СМА может быть замедление транзита каловых масс по толстой кишке – это коллагенные запоры.
Встречаются трудности опорожнения ректосигмоидного отдела толстой кишки (Он расположен в костном тазу, окружается мышцами, органами мочеполовой системы, а, кроме того, связками и различными соединительнотканными структурами. В этом отделе контролируется естественный механизм опорожнения кишечника) – это проктогенные запоры. Расстройства также могут быть комбинированными, сочетающими в себе проблемы и первого и второго типа.
Из-за этих сложностей возможны недостаточная микроциркуляция в стенке кишечника с нарушением процессов ее сокращения, а также гипотония (низкий мышечный тонус) и атрофия мышц, участвующих в акте дефекации. Все это — основная причина запоров у всех пациентов с нервно-мышечными заболеваниями.
За два года в НИИ педиатрии им. академика Е. Вельтищева были обследованы 50 человек в возрасте от года до 17 лет. Из них запоры были у 23 пациентов (46 процентов).
6 человек (26 процентов) смогли сходить в туалет лишь после клизмы. Остальные 17 детей имели самостоятельный стул, либо редкую дефекацию, либо редкую и комковатую, либо очень плотную, либо затрудненную дефекацию.
При этом частота и тяжесть проблем с ЖКТ у этих детей со СМА не зависит от меры их двигательной активности и от того, могут ли они ходить, сидеть или только лежать.
Кроме того, у детей со СМА и другими нервно –мышечными заболеваниями запоры могут возникать и по другим причинам:
Когда кругом много людей, незнакомая обстановка, появляется острый запор. Ребенок не может сходить в туалет в незнакомом месте.
Запоры могут иногда возникать из-за диеты.
Если у пациента есть вирусные инфекции, например, пневмония, то они могут привести к нарушению метаболизма и усугубить запор.
Некоторые лекарственные препараты могут негативно влиять на моторику желудочно-кишечного тракта.
Увеличенные лимфатические узлы могут нарушать моторику кишки.
Плотные каловые массы ранят нежную слизистую ребенка.
Последствия запоров у пациентов со СМА
Стаз (неподвижность) кишечного содержимого приводит к нарушению нормального состава кишечной микрофлоры и избыточному бактериальному росту. После этого у пациентов появляются различные хронические очаги инфекции. Происходит это потому, что патогенная флора (вирусы, грибы и бактерии) умеет перемещаться через неповрежденную кишечную стенку во внутренние среды организма, в лимфу и кровь (это явление называется «транслокация»), а дальше они приводят к различным хроническим очагам инфекциям, например, к пневмонии.
Высокое давление в толстой кишке может способствовать нарушению эвакуации из тонкой кишки и способствовать рефлюксу (обратный ток содержимого органов по сравнению с нормальным его движением, например, пища может подниматься из желудка в пищевод). У пациентов со СМА также может быть слабость наружного сфинктера.
Диагностика запоров
90 процентов диагнозов ставятся на основе опроса родителей или самих пациентов. Дополнительные методы исследования практически не применяются у пациентов со спинальной мышечной атрофией.
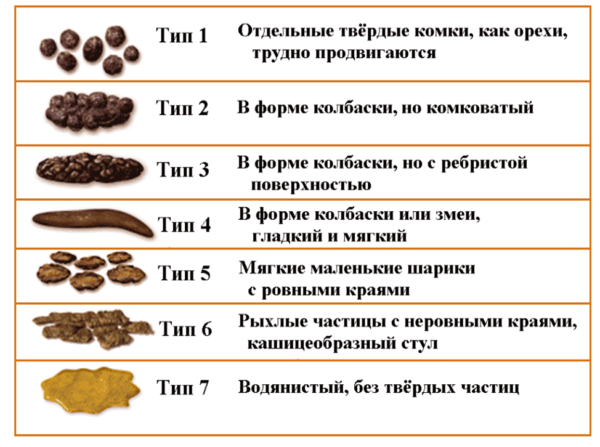
Существует Бристольская шкала форм кала, которую можно использовать для диагностики по внешнему виду.
Лечение запоров
Основными способами лечения запоров у пациентов со СМА могут быть диета, правильный водный режим (количество жидкостей, которое поступает в организм) и массаж живота.
Важно поддерживать правильную и удобную позу, которая создает максимально комфортные условия для дефекации.
Если это не помогает, нужно использовать медикаменты.
Диета при запорах для детей раннего возраста
Пациенты раннего возраста, получающие детские смеси, могут улучшить моторику кишки, если будут есть смеси, содержащие пробиотики и пребиотики, или смеси с модифицированным или измененным жировым компонентом, например, с бета-пальмитиновой кислотой, или смеси, не содержащие пальмового масла.
По нашим наблюдениям, у детей со СМА 1 типа на первом году жизни, не было срыгиваний, поперхиваний из-за мышечной слабости, но у них есть другая сложность — такие пациенты могут страдать аллергией к белкам коровьего молока. В этом случае нужно назначать смесь на основе высокого гидролиза белка или элементное питание. Если дети со СМА находятся на естественном вскармливании, не нужно его прерывать.
Диета при запорах для детей старшего возраста

Диета для более старших детей со СМА предусматривает добавление в пищу продуктов, которые усиливают моторную функцию: клетчатка, клеточные оболочки, соединительная ткань, масла. Прежде всего речь идет о масле грецкого ореха.
При запорах нужно стараться избегать продуктов, которые замедляют перистальтику (активность ЖКТ) — это продукты, богатые танином (препарат, получаемый из растений), блюда с вязкой консистенцией: протертые каши, кисели, слизистые супы.
Детям со СМА легче проглотить протертую, вязкую и жидкую пищу, но они замедляют активность ЖКТ. Поэтому лучше готовить различные паровые блюда в виде кнелей, котлеты, пюре, отварную нежирную рыбу, свежеприготовленный творог.
Для подсчета количества клетчатки, которое необходимо пациенту, используется формула: «возраст плюс 5 грамм в сутки — для ребенка».
Более взрослым пациентам нужно 25-35 грамм клетчатки в стуки, лечебная доза –40 грамм.
Ориентироваться нужно на состояние и жалобы ребенка. При избытке клетчатки появляются боль в животе и жидкий стул.
Исследование показывает, что одновременное употребление 25 грамм клетчатки (рекомендации подходят для детей старше трех лет) и двух литров жидкости в сутки ускоряют транзит и размягчает кал.
Пациентам со СМА нельзя постоянно есть отруби, поскольку они способствуют абсорбции различных витаминов и других питательных веществ.
Лучше использовать прерывистый режим: увеличиваем количества клетчатки в рационе и с перерывами назначаем отруби.
Лекарства, помогающие при лечении запоров у пациентов со СМА
Если диета, массаж и правильное и удобное положение для дефекации не помогают справиться с запорами, то могут потребоваться препараты, которые влияют на кишечную моторику.
Группы слабительных препаратов, используемых для лечения запоров у детей
| Увеличивающие объем кишечного содержимого | |
| растительные пищевые волокна | разрешены с 12 лет |
| Осмотические слабительные | |
| полиэтиленгликоль (макроголь) лактулоза лактитол | с 6 месяцев с рождения с 1 года |
| Раздражающие или контактные слабительные | |
| бисакодил пикосульфат натрия препараты сенны | с 6-ти лет с 4-х лет с 12 лет |
| Вещества, размягчающие каловые массы | |
| минеральные масла | низкая эффективностью , при длительном применении снижают всасывание жирорастворимых витаминов |
| Комбинированные препараты | |
| микроклизмы | с рождения |
Думова Н.Б., Кручинина М.К. Функциональный запор у детей разных возрастных групп Приложение РМЖ: Болезни органов пищеварения, №5, 2012
На первом месте среди препаратов осмотические слабительные: Макрогол, Лактулоза или Лактитол. Это эффективные препараты, которые назначаются пациентам с нарушенным транзитом по толстой кишке (при коллагенных запорах).
Если же запоры комбинированные или превалируют запоры проктогенного характера, то нужно добавить к препаратам первого типа очистительные клизмы и микроклизмы.
Пациентам с острыми запорами нужно немного размягчить каловые массы. Им можно назначить минеральные масла через рот. Их нельзя применять у детей младше двух лет или детям с риском аспирации. Пациенты со СМА в группе риска, так что назначать масла нужно очень аккуратно.
Раздражающие или контактные слабительные: бисакодил, пикосульфат натрия, препараты сенны. У них есть определенные возрастные ограничения. Назначать крайне редко, только симптоматически при остром запоре, когда человек не опорожняется сам, и, например, сложно ему выполнять рекомендации по очищению кишки. В данной ситуации — прерывистым курсом, например, 3 раза в неделю, но не чаще, потому что все развитием лаксативной болезни, а лаксативная болезнь приводит к дисэлектролитным нарушениям типа гипокалиемии, что крайне нежелательно для детей со СМА.
Кратко рекомендации для врача при назначении слабительных у больных со СМА выглядят так:
- При наличии плотного стула перорально назначаются осмотические слабительные: раствор лактулозы (с рождения) или полиэтиленгликоля (с 6 месяцев).
- При остром запоре – очистительные гипертонические клизмы, контактные слабительные (например, бисакодил, гиосцина бутилбромид) не более 10 дней.
- При задержке стула более двух-трех суток рекомендуются ректальные свечи с глицерином, микроклизмы с водой/глицерином, очистительные клизмы.
Функциональная диспепсия у пациентов со СМА
Функциональная диспепсия — комплекс различных клинических симптомов диспепсии (нарушение нормальной деятельности желудка, затруднённое и болезненное пищеварение, ощущение боли или дискомфорта (тяжесть, переполнение, раннее насыщение) в подложечной области) при отсутствии органических изменений со стороны ЖКТ (врожденных структурных аномалий, воспаления, инфекции, опухолей). Занимает второе место после запоров по распространенности у пациентов со СМА с проблемами ЖКТ.
Чаще всего эти нарушения связаны с расстройством двигательной функции желудка и двенадцатиперстной кишки и являются ключевым звеном патогенеза почти всех заболеваний верхних отделов пищеварительного тракта
- Раннее насыщение
- Чувство тяжести и переполнения в подложечной области
- Отрыжка
- Изжога
- Горечь во рту
- Тошнота
- Плохой аппетит
Причиной функциональной диспепсии у пациентов со СМА является именно основное нервно-мышечное заболевание.
У человека со здоровым ЖКТ после поступления пищи в желудок, давление в желудке падает, и человек не чувствует поступления пищи. Тонус желудочной стенки изменяется таким образом, что увеличение размеров желудка все равно не приводит к повышению давления в этом органе.
Кроме того, миогенные пейсмейкеры, которые расположены в желудке у человека, генерируют медленные волны, вызывая перистальтические сокращения. Нарушения механизмов сокращения или наполнения ЖКТ и приводят у функциональной диспепсии у пациентов со СМА.
В результате, если человек чувствует переполнение, тяжесть после еды, тошноту, рвоту, то мы имеем дело с замедленным опорожнением желудка.
Если у пациента возникает чувство раннего насыщения, то это тоже нарушение работы ЖКТ. Изредка у пациентов со СМА могут быть изжога и тошнота.
Лечение функциональной диспепсии у пациентов со СМА
Чтобы пациенту со СМА снизить гиперчувствительность, назначаются антисекреторные препараты. Еще надо решать и психоэмоциональные проблемы пациентов, то есть использовать комплексный подход в лечении.
Коррекция моторики желудка. Помимо диетических рекомендаций в виде уменьшения жирной пищи, кофеина, и острой пищи, пациентам назначается прокинетическая терапия. Такие препараты как тримебутин, домперидон. При некоторых диагнозах и осложнениях назначается спазмолитическая терапия.
Гастроэзофагальная рефлюксная болезнь у пациентов со СМА
Гастроэзофагальная рефлюксная болезнь — это хроническое рецидивирующее заболевание, характеризующееся определенными пищеводными и внепищеводными клиническими проявлениями и разнообразными морфологическими изменениями слизистой оболочки пищевода вследствие ретроградного заброса в него желудочного или желудочно-кишечного содержимого.
Сам рефлюкс существует у здоровых людей: небольшая отрыжка после еды — это вариант нормы. Но важно учитывать количество повторений и продолжительность этих рефлексов в сутки
Если повторов больше пятидесяти, а закисление пищевода происходит более 4,2% времени за сутки, то рефлюкс является патологическим и потенциально может способствовать формированию изменений на слизистой пищевода, и формированию рефлюксной болезни.
У пациентов со СМА ГЭРБ может возникнуть из-за слабости мышц диафрагмы и дисфункции нижнего пищеводного сфинктера. У человека со СМА нет достаточной активности и тонуса определенного грудного отдела пищевода и затруднен процесс опорожнения желудка.
Существуют и конкретные клинические проявления ГЭРБ у пациентов со СМА.
При опросе пациента можно узнать даже достаточно редкие жалобы для людей со СМА: изжога – пища выбрасывается обратно вместе с отрыжкой; симптом мокрого пятна — появление на подушке после сна пятна белесоватого цвета, отрыжка кислым и/или горьким.
Но для пациентов со СМА важнее внепищеводные проявления и правильная их диагностика. Различные аспирационные моменты. Чаще всего они связаны с бульбарным синдромом, из-за него у пациентов со СМА может возникать заброс пищи из желудка в пищевод и непосредственно в дыхательную систему.
ГЭРБ может приводить и к патологии ЛОР-органов, сердечно-сосудистой системы (тахикардии, аритмии), вызывать дефекты зубной эмали и нарушения сна (беспокойный сон).
Диагностика и лечение гастроэзофагальной рефлюксной болезни
В настоящее время существуют два лучших метода для постановки диагноза ГЭРБ.
Суточная Ph–метрия и более усовершенствованный вариант – импедансометрия. Исследование проводится довольно сложно, поэтому его можно делать лишь детям старше семи-восьми лет.
Еще существуют определенные эндоскопические признаки ГЭРБ, по которым можно просчитать тяжесть болезни: от самой легкой I степени до тяжелой IV).
В тяжелых случаях ГЭРБ пациенту может потребоваться даже операция, например, при риске или наличии аспираций (заброс содержимого желудка в легкие).
Отдельно стоит сказать про эффективность и безопасность хирургических вмешательств при ГЭРБ у пациентов со СМА.
Пациентам со СМА I типа могут понадобиться:
Фундопликация — антирефлюксная операция, заключающаяся в том, что дно желудка обворачивают вокруг пищевода, создавая манжетку, препятствующую забросу желудочного содержимого в пищевод.
Фундопликацию рекомендуется проводить параллельно с наложением гастростомы (операция называется гастростомия).
Гастростомия — хирургическая операция, заключающаяся в создании искусственного входа в полость желудка через переднюю брюшную стенку для кормления пациента при невозможности приёма пищи через рот.
Гастростомия не избавляет пациента от ГЭРБ (от ГЭРБ помогает только фундопликация), она необходима для пациента с нарушением глотания (дисфагией) и при отсутствии возможности полноценного приема пищи через рот (длительный прием пищи вследствие мышечной слабости, когда пациент недоедает). Если изначально установить гастростому, то затем невозможно будет проведение фундопликации. Поэтому очень важно до хирургического вмешательства определить показания (одна нужна операция или две).
Несколько исследований показали, что сочетание первой и второй операций у небольшой группы пациентов со СМА I типа дали положительные результаты. За год, прошедший после операции, они хорошо прибавили в массе тела, и у них было на 50% меньше респираторных госпитализаций.
У значительной части пациентов со СМА, которым сделана фундопликация и поставлена гастростома, сохраняются признаки ГЭРБ, несмотря на операции. Связано это с прогрессированием основного заболевания.
Также отмечены случаи, когда проявления ГЭРБ уменьшались после хирургической коррекции кифосколиоза. По исследованию китайских медиков, через год после операции у пациентов отмечаются уменьшение эрозии ЖКТ. Поэтому к вышеперечисленным положительным влияниям непосредственно хирургической коррекции можно отнести и улучшение симптоматики со стороны желудочно-кишечного тракта.
Подведем некоторые итоги:
Чтобы у пациентов со СМА было меньше проблем с ЖКТ, нужно начинать с нормализации образа жизни и режима дня, соблюдать диету: уменьшить содержание жира (сливки, сливочное масло, жирная рыба, свинина, гусь, утка, баранина, торты), повысить содержание белка, уменьшить объем потребляемой пищи за один раз. Избегать раздражающих продуктов (соки цитрусовых, томаты, кофе, чай, шоколад, мята, лук, чеснок, алкоголь и др.); при необходимости принимать медикаменты по назначению врача, в отдельных случаях нужна и помощь хирургов.
Статья подготовлена по материалам доклада Оксаны Николаевны Комаровой — кандидата медицинских наук, старший научный сотрудник отдела гастроэнтерологии НИИ педиатрии им. академика Е. Вельтищева, врача гастроэнтеролога-диетолога, «Основные проблемы питания и гастроэнтерологические нарушения».
Данный материал носит исключительно информационный характер и не может служить рекламой. Рекомендации относительно индивидуального применения любого лекарственного препарата или назначения лечения следует получать у вашего лечащего врача.




